Fuente: https://www.elpais.com.uy/informacion/salud/pasada-ola-covid-surgen-secuelas-salud-mental-personal-salud.html
Docente entrevistado: Luis Giménez
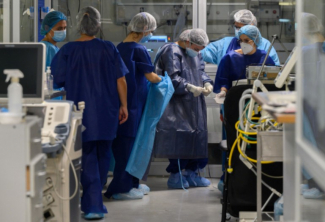
A la mitad de los trabajadores le cuesta conciliar el sueño y una cuarta parte sufre angustia.
Es la hora de irse a dormir. La habitación está a oscuras y en silencio. Pero la cabeza de Lucrecia no. Un sonido tan estable, tan controlable, tan familiar, que al principio lo desconoce por completo porque no puede creer que ese sonido esté ahí, salpicando sus ganas de descansar como una gota que cae con ritmo sostenido, una tras otra, dentro de su mente. Un sonido que, a esta altura, se ha convertido en ruido. Ya no le quedan dudas de que ese tintineo suave y catastróficamente constante que siente dentro de su cabeza es lo que piensa que es. Abre los ojos en la oscuridad para ver si el ruido se desvanece, pero no.
Aunque ya no está en el hospital, aunque solo quiere dormir, aunque nunca estuvo tan cansada, su cerebro solo le transmite un pitido constante. No, ya no tiene que atender a ningún paciente más por hoy, pero la canción desabrida del monitor cardíaco de la sala del hospital donde hace 13 meses que asiste a pacientes graves de COVID-19 hoy también suena en su habitación. Que está a oscuras, en silencio, preparada para que Lucrecia concilie el sueño. Pero ese sonido en su cabeza es más fuerte, y le anuncia que el estrés de la pandemia le está pasando factura.
Las hospitalizaciones por COVID-19 empiezan a amainar. A fines de mayo, cuando la ola estaba en su cresta, cada 24 minutos ingresaba un nuevo paciente a las unidades de cuidados intensivos. Ahora, en la bajada, ingresa uno cada 360 minutos. Pero como sucede tras las tormentas, cuando el mar se retira quedan a la luz aquellos sedimentos que arrastró el oleaje. Incluso los más invisibles, como el impacto en la salud mental.
Más de la cuarta parte de los trabajadores de la salud en Uruguay padece con frecuencia cansancio o falta de energía. Y a más de la mitad le cuesta conciliar el sueño o tiene la necesidad de dormir en exceso. Así lo indica el primer relevamiento de datos de un sondeo que realizaron las facultades de Psicología, Medicina y Enfermería de la Universidad de la República.
A Lucrecia -una licenciada en enfermería de 37 años, cuyo verdadero nombre fue modificado para esta nota- la pandemia del COVID-19 la encontró en la unidad de cuidados intensivos de un hospital de San José. Ella, que ya estaba acostumbrada a verle el rostro a la muerte o a la carencia de oxígeno, pensaba que la emergencia sanitaria sería más de lo mismo, pero en mayor volumen. Fue preparándose durante todos esos meses en que la marcha epidemiológica dio una tregua.
“Hasta que llegó un momento en que el sanatorio colapsó: hubo que duplicar las camas para Covid, duplicábamos los turnos de trabajo a costa de horas extra, y el sentido de responsabilidad te iba acompañando hasta a tu casa”. Lucrecia hoy está animada a contar sus vivencias, pero hace dos meses, cuando el pitido atormentaba su cabeza, solo quería refugiarse en su llanto.
Casi ocho de cada 10 trabajadores de la salud sintió, en los últimos tres meses previos al sondeo de la Udelar, el temor a contagiar a uno de sus seres querido. Lucrecia no. Pero aquello que le era “normal”, como enfrentarse a la muerte de un paciente, dejó de serlo.
En una de las 10 camas de su unidad de cuidados intensivos había un paciente joven, “chispeante y que siempre colaboraba con lo que se le pedía”. A las seis de la tarde, cuando acabó su turno, Lucrecia se despidió como lo hacía siempre. Al día siguiente el joven ya no estaba en esa cama. Había fallecido. “Mi mente no dejaba de pensar en si había hecho lo suficiente para salvarlo, si en algo le había errado, si…”.
Según Luis Giménez, profesor agregado del Instituto de Psicología de la Salud y uno de los investigadores del sondeo en Uruguay, los trabajadores de la salud “conforman uno de los sectores con mayor riesgo de padecer problemáticas de salud mental”. No en vano en 2011, cuando el abordaje psicológico se incorpora como una de las prestaciones obligatorias del sistema sanitario, los educadores y el personal sanitario fueron priorizados. “La pandemia agudizó esos problemas y despertó sintomatologías que antes se veían menos”.
Pese a que la encuesta no es estadísticamente representativa -porque consistió en un envío masivo a los correos electrónicos de trabajadores de la salud de una base de datos que les facilitó el Ministerio de Salud Pública-, obtuvo la respuesta de 2.004 participantes. Y en ese universo “para nada despreciable”, dice Giménez, un 6% tuvo ideaciones suicidas. “Es una señal de alerta”, asegura.
La ola.
“Todos tenemos miedo, incluso los que presumen de valientes. Nacemos con miedo a la vida y nos morimos con miedo a la muerte”. Hay quienes piensan que esta frase de Javier Reverte aplica para todos, menos para los trabajadores del CTI.
“Nadie está preparado para que en cada guardia tengas que bajar uno o dos muertos”, dice Marianela Corbo, una licenciada en enfermería que lleva 30 de sus 54 años trabajando en cuidados intensivos.
“Cuando llegó la gran ola de casos, no había experiencia que te salvara: un paciente ingresaba lúcido, conversando, y a las pocas horas ibas viendo cómo se agravaba. Llegaba un momento en que alguien gritaba ‘¡decúbito prono!’, y ahí sabías que estaba realmente jodido”. Esa posición, decúbito, consiste en dar vuelta al paciente para mejorar la oxigenación, pero es una maniobra delicada y que solo cabe en los casos extremos.
Era tal el cansancio de dar vuelta a pacientes -muchos de ellos obsesos-, más la fatiga de 12 horas de trabajo en plena tensión (con un bolso de ropa en el auto por si debía pasar la noche en el hospital) y “la impotencia de no poder hacer más” que, en plena cresta de la ola, Marianela empezó a sentir una angustia “jamás vivida”.
Ella -amante de irse a conversar por las noches con sus amigos- “solo quería llegar” a la casa y dormir. En la mañana, cuando sonaba su reloj despertador, un nudo le atravesaba la zona del esternón: ¿otra vez ir al hospital?
En la vorágine de ingresos y muertes, casi no había espacio para decantar lo que esta experiente enfermera estaba atravesando. El Sistema Nacional de Emergencias reportaba cada día más camas, como si fuera una oferta hotelera, pero detrás de esas cifras había pacientes hipercríticos que atender y más sobrecarga laboral. “Un día no aguanté más, y empecé terapia”.
Los héroes también van al psicólogo. A Marianela le costó aceptarlo. La encuesta de Udelar señala que ocho de cada 10 encuestados obvió responder si hubiese necesitado apoyo psicológico. Ese silencio, dice Giménez, “es de por sí significativo”. De aquellos que reconocieron que pidieron apoyo, el 76,4% lo consiguió.
Pero “lo peor” está por llegar. “La evidencia internacional muestra que, tras la gran ola y el pico de adrenalina, empiezan a manifestarse los impactos psicoemocionales”, explica García. Y Marianela le da la razón: “Lo positivo de todo esto es que nos necesitábamos entre todos, pero lo negativo es que la angustia me persigue. No logro asimilarlo y estoy pensando en dedicarme a otra área profesional”.
El efecto vacuna ahora redujo el porcentaje de jóvenes que ocupan camas en los CTI
La enfermedad del COVID-19 ha sido particularmente agresiva con los adultos mayores. Lo demuestran las cifras de fallecidos y de hospitalizaciones por esta causa. Pero en el medio de la ola de contagios, en Uruguay había ido bajando el promedio de edad de los pacientes que ingresaban a CTI.
Según Julio Pontet, presidente de la Sociedad Uruguaya de Medicina Intensiva, eso respondía a que las vacunas se habían administrado primero a los más adultos, a que los contagios se estaban dando entre los jóvenes y a que los más longevos eran atendidos en sus casas o residenciales. Fue así que el promedio de edad cayó de 65 en marzo a 56 en junio. Pero ahora, con una baja general de los ingresos al CTI y con una extensión masiva de la vacunación, el promedio de edad empieza a subir otra vez: en julio se ubicó en 57 años. Si se observa la ocupación por franjas de edades, entre los menores de 50 años cayó seis puntos porcentuales en el último mes.
“De a poco va acabando la epidemia y se va dando paso a una endemia”, dijo Pontet. Eso significa que la enfermedad sigue latente, como los virus que causan la gripe, pero los pacientes ingresan en “cuentagotas” y no como se dio durante la avalancha de la gran ola.
Como sucede con el personal de salud en general, el intensivismo viene padeciendo el cansancio del estrés del sistema sanitario. Por eso la Comisión de Humanización de la SUMI y Sociedad Uruguaya de Enfermería en Cuidados Intensivos (Sueci) realizaron una encuesta cuyos resultados se darán a conocer el 9 de agosto (día del médico intensivista). Como adelanto, dijo la intensivista Mariana Noya, el 69% de los encuestados reconoció haber llorado o haberse sentido angustiado durante los últimos dos meses de trabajo.
64,2% de los encuestados sintió con más frecuencia de lo habitual, en la última semana, “agobio o tensión”. El 11,7%, a su vez, tuvo dificultad para concentrarse en ciertas actividades, leer o mirar televisión.
76,4% de quienes pidieron apoyo psicológico, lo obtuvieron. La mitad de ellos asistió a terapia presencial y la otra mitad a distancia. Pero la mayoría de los 2004 encuestados por Udelar no respondió si requirió de estas ayudas.
6% de los 2.004 encuestados pensó que “estaría mejor muerto o se le ha ocurrido lastimarse de alguna manera” en la última semana. El dato, relacionado con la ideación suicida, “es una señal de alarma”, dice el psicólogo Luis Giménez.